- OFTALMOSCOPIA À DISTÂNCIA (REFLEXO DE BRUCKNER)
É conveniente fazer uma observação a uns 30 ou 40 cm de distância dos meios intra-oculares antes de iniciar a oftalmoscopia propriamente dita.
TÉCNICA:
- Com a finalidade de observar a transparência dos meios, peça ao paciente que olhe para um ponto fixo (E do optotipo).
- Com o gabinete escuro, para que produza uma midríase ampla, coloque-se a 50 cm em frente ao paciente (alinhado com o eixo e com o oftalmoscópio em zero dioptrias), observa-se um fundo vermelho claro e contínuo.
- Qualquer opacidade, se vê como um ponto negro e contrasta com o fundo de olho.
PUPILA: deve aparecer de cor vermelha mais ou menos intensa e sem nenhuma opacidade.
MEIOS INTRAOCULARES: se existe alguma opacidade, esta seria negra sobre o fundo vermelho.
LOCALIZAÇÃO DAS OPACIDADES: se existe uma opacidade deveremos localizá-la e determinar se é
fixa ou móvel.
- OFTALMOSCOPIA DIRETA
É utilizada para observar em detalhes as estruturas.
TÉCNICA:
- Deve realizar-se em uma sala com iluminação diminuída.
- Peça ao paciente que olhe um ponto fixo em frente.
- Com o oftalmoscópio em sua mão direita examine o olho direito do paciente.
- Utilizando a roda de lentes, de potencias que vão desde +20 dpt a –35 dpt, se estudarão estruturas como pálpebras e córnea (+20dpt), câmara anterior (+17dpt), íris e cara anterior do cristalino (+15dpt), corpo vítreo (+8, +6, +4dpt), até a retina (+2,0 a –2,0dpt). A observação se realiza a uns 2,5 cm.
- Coloque-se a uma distância de 2,5 cm com uma lente + 20.00 D e uma inclinação de mais ou menos 30 graus e observe a córnea.
- À medida que reduza, em forma gradual a potência positiva da lente, o foco de observação se estende para traz e para dentro do olho.
- Córnea e filme lacrimal: lente +20 a +25
- Câmara Anterior: lente +17 a +20
- Cristalino: +10 a +12
- Humor vítreo: +6 a +8
- Retina: Neutra a -2
O poder da lente depende do erro refrativo do paciente e do examinador.
Logicamente, dependerá da ametropia do paciente, as lentes a serem utilizadas para a observação, assim, por exemplo, um míope de –3,00 dpt precisará ser observado através da lente de –3.00 e um afácico, com uma lente suficientemente + para compensar seu defeito.
Em cada uma das estruturas deve-se observar se estão livres de qualquer anomalia.
Caso observe alguma opacidade, peça ao paciente que mova suavemente o olho horizontal e verticalmente, para determinar o lugar de colocação da opacidade. Assim: movimento a favor: implica dizer que a opacidade está antes do ponto nodal (córnea, cápsula anterior do cristalino e/ou núcleo do cristalino). Movimento contra: implica dizer que está depois do ponto nodal (cápsula posterior do cristalino e/ou vítreo). Ao anotar o local onde se encontra a opacidade, deve-se fazer com referência a colocação dos números do relógio.
A inclinação de + ou – 30 graus temporalmente, se realiza para chegar diretamente à cabeça do nervo óptico.
No fundo de olho deve-se levar em conta:
É conveniente seguir uma ordem sistemática na observação, para não esquecer nenhuma estrutura:
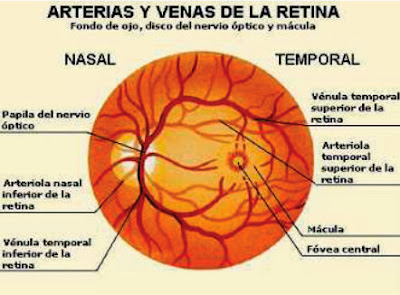
1. PAPILA OU CABEÇA DO NERVO ÓPTICO:
- Observaremos suas bordas que devem ser definidos, a cor do disco (amarelo suave), o tamanho e a forma (redonda, ligeiramente ovalada vertical / horizontal) escavação que não deve alcançar nunca a borda do disco, a pulsação venosa.
2. DA ESCAVAÇÃO:
- Analisar a proporção do diâmetro da escavação em relação ao diâmetro da papila. Anotação: 0,1 – 1,0. Obs.: Até 0,5 simétrico normal, além de 0,5 simétrioco anormal (suspeita de glaucoma) e diferença de 0,2 assimétrico anormal (suspeita de glaucoma).
3. PROFUNDIDADE DA ESCAVAÇÃO:
- Aumentar a lente negativa desde o bordo papilar até observar a lâmina crivosa. Tendo em conta a diferença entre a lente inicial e a final (cada 3.00 D equivale a 1 mm de profundidade).
4. VASOS:
- Observaremos seu recorrido desde a papila até a periferia, sua tortuosidade, os cruzamentos artério-venosos. As veias são de cor mais escura que as artérias e duas vezes mais grossas. (relação 2:1)
5. MÁCULA:
- Situada no lado temporal da papila e a uns dois diâmetros papilares de distância. Observaremos o brilho foveal, sua uniformidade e ausência de vasos. Mude para a mira do retículo de fixação e peça ao paciente que olhe a luz, enquanto oclui o outro olho. É avascular, cor vermelho cereja com um reflexo central brilhante (fóvea). Repita o procedimento com o olho esquerdo, colocando o oftalmoscópio na sua mão esquerda e observando também com seu olho esquerdo.
6. FUNDO DE OLHO:
- Observaremos sua coloração e em geral seu conteúdo, pois não é normal ver manchas vermelhas ou brancas no fundo de olho, senão que deve estar limpo de qualquer alteração. Cor do fundo de olho: vermelho pálido uniforme, com variações normais segundo a raça, o estado refrativo e a idade.
OFTALMOSCOPIA INDIRETA
• Visão estereoscópica
• Visualização fácil da retina periférica, de grande importância na detecção de lesões nesta área.
• A pouca magnificação permite observar simultaneamente uma ampla zona da retina.Desvantagens:
• Utilização de midriático. As imagens obtidas mediante esta técnica estão invertidas verticalmente e trocadas lateralmente.
DIFERENÇAS ENTRE OFTALMOSCOPIA DIRETA X OFTALMOSCOPIA INDIRETA
Oftalmoscopia INDIRETA
- Com pupila dilatada
- Aumento do Campo Visual
- Menor magnificação
- Imagem invertida e virtual
- Binocular
- Com estereopsia
Oftalmoscopia DIRETA
- Imagem direta
- Sem dilatar a pupila
- Diminuição do Campo Visual
- Maior magnificação
- Monocular
- Sem estereopsia
Nenhum comentário:
Postar um comentário